|
我们在讨论什么? APE通常由急性和暴发性左心室(LV)(收缩和/或舒张)衰竭或急性严重二尖瓣反流导致的肺毛细血管楔压突然升高来定义。在急性心力衰竭(AHF)的各种临床表型中,可以描述四种主要临床表现,它们之间可能存在重叠,APE代表30-80%的AHF临床表型。与肺充血相关的临床标准包括呼吸困难伴端坐呼吸、呼吸频率增加、呼吸功增加和呼吸衰竭(图1)。缺氧是APE的一个必要特征。在某些情况下,APE和急性呼吸窘迫综合征(ARDS)可能难以区分,甚至可能共存。事实上,ARDS和APE之间存在潜在的重叠,因为ARDS的定义包括“不能完全由过量容量负荷或心力衰竭解释的呼吸衰竭”。
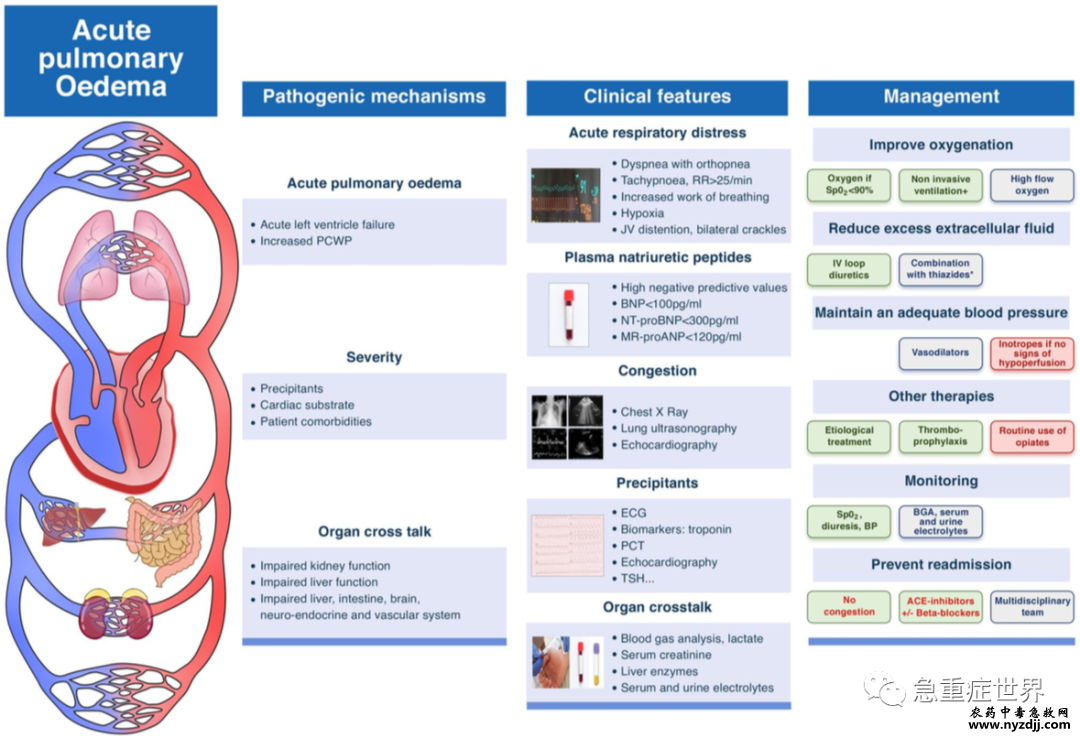
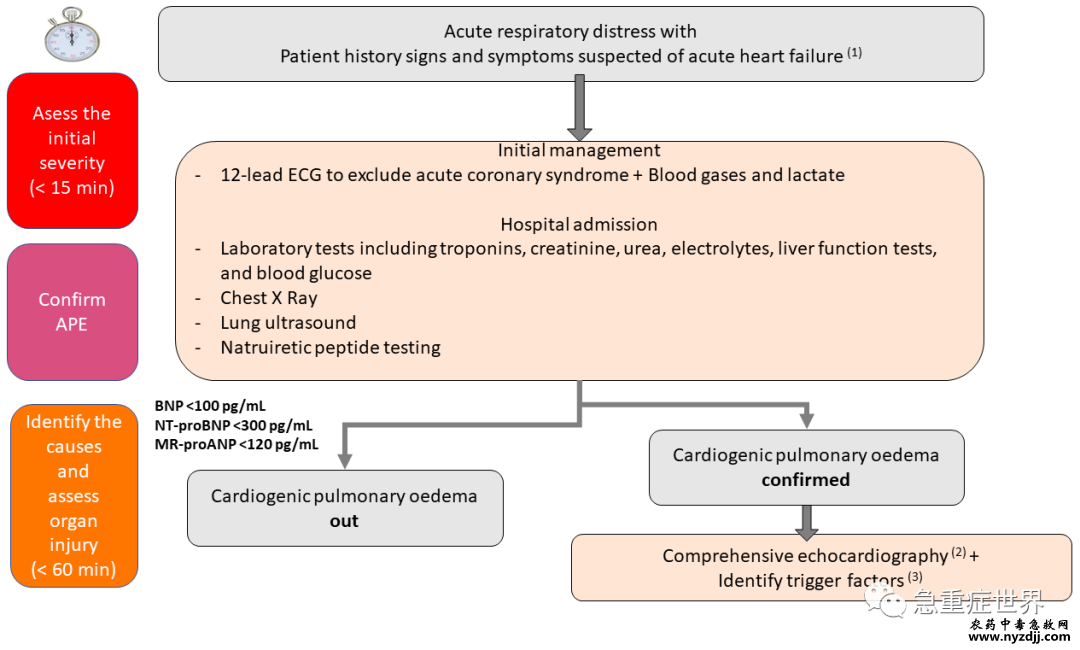
图1. 急性肺水肿;致病机制、诊断和管理。 A 致病机制,B 临床特征,C 管理。绿框为推荐疗法。蓝框表示需要更多数据。红框表示不推荐进行的疗法。 PCWP 肺毛细血管楔压、RR 呼吸频率、JV 颈静脉、ECG 心电图、PCT 降钙素原、TSH 促甲状腺激素。†无创通气:持续气道正压通气(CIPAP)或呼气末正压支持通气 病理生理学是什么? APE的病理生物学比之前使用的静水压和渗透性二分法更复杂。肺泡水肿是由肺毛细血管中的静水压快速增加引起的,与血浆相比,蛋白质浓度较低(图1)。这种APE的分解通常很快,主要是因为肺泡上皮屏障没有受损。持续性肺损伤可能与肺泡毛细血管破裂有关,导致急性炎症。Verghese和他的同事对65名患有严重静水压性肺水肿的机械通气患者进行了前瞻性研究,他们报告25%的患者肺泡上皮屏障受损。此类患者对利尿剂的反应较差,通常需要机械通气。 器官串扰:谁是主角? APE导致器官间串扰的级联反应,包括肺和肾,还有肝、肠、脑、神经内分泌和血管系统。充血是导致器官功能障碍的重要病理生理机制。低灌注也可能导致心源性休克。对全身充血和/或外周血管灌注不足的神经激素和炎症反应可能进一步导致器官损伤。然而,所有的病理生理机制仍不完全清楚。在APE环境下,终末器官的损伤和功能障碍与死亡率增加相关。 如何识别它? APE的早期诊断依赖于病史、临床检查和较少的诊断方式(图2)。利钠肽的测量应该被整合到临床症状和体征的解释中,因为它们可以准确地确认心肌应激源并排除APE。必须通过胸部X光检查、床边肺检查和心脏超声检查来完成。当怀疑APE时,建议采用综合方法,包括确定心肺不稳定、评估充血和确定潜在病因/诱因(图2)。
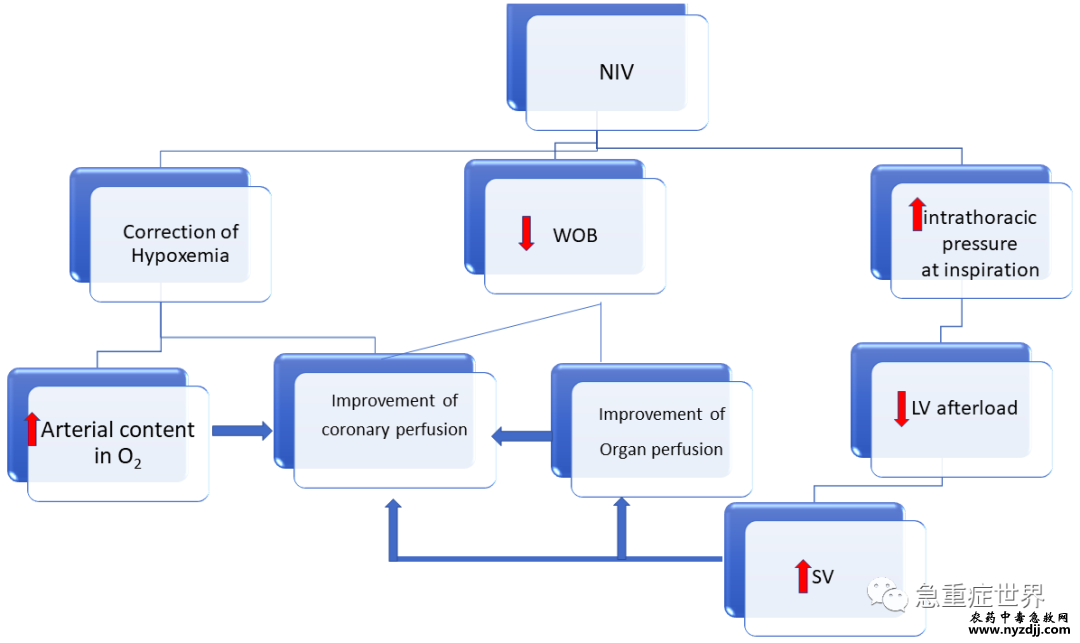
图2 管理的目标是什么? APE管理的目标是改善氧合,维持足够的血压,减少多余的细胞外液,同时解决根本原因(图1)。由于在该领域开展高质量研究存在一定的挑战,许多强调管理决策的建议主要基于专家共识,而非可靠证据。 如何确保充足的氧合? 肺水肿使呼吸和耗氧量(图 3)增加20倍。无创通气(NIV)、持续气道正压通气(CPAP)或呼气末正压通气可部分缓解心脏的主要生理压力,从而改善氧合和通气。NIV降低心脏前负荷和左室后负荷,增加右心室(RV)后负荷,最终促进心脏功能(图3)。NIV应用于APE患者,以更快地逆转呼吸衰竭,避免气管插管,并在证据较少的情况下,潜在地降低高危患者的死亡率。值得注意的是,15%的APE需要有创通气。 高流量吸氧(HFO)可改善APE患者的氧合和呼吸频率,并可能成为NIV的替代方案。然而,如果APE患者在HFO下没有改善,则不应延迟有创机械通气的启动。
图3 如何使用袢利尿剂? 静脉注射(IV)袢利尿剂是APE治疗的基础。它们可即时静脉注射并利尿(即增加肾钠和水输出),通常可迅速缓解症状。高剂量的利尿剂能更快地改善呼吸困难、体重变化和净液体负平衡,然而,它们可能会导致更大的神经激素激活、电解质异常,并与较差的预后相关。从低剂量开始IV利尿剂治疗并评估利尿剂反应(每小时尿量和尿钠含量)可能是合适的。值得注意的是,呼吸改善是治疗的目标,对我们尚未达到的患者进行利尿监测,这一目标可能有助于调整治疗。如果利尿剂反应不足,可以增加袢利尿剂剂量,然后同时使用噻嗪类药物。与利尿反应正常的患者相比,利尿反应受损与再住院和死亡率增加有关。 血管扩张剂的作用是什么? IV血管扩张剂(硝酸盐或硝普钠)可在不同程度上扩张静脉和动脉血管,从而减少静脉回流,减少充血,降低后负荷,从而缓解症状。在与突发性高血压相关的APE病例中,治疗的主要目标是使用血管扩张剂而不是利尿来降低血压。在其他情况下,最近的两项随机试验未能显示静脉血管扩张剂与大剂量利尿剂的有益效果。在最后的建议中,没有报告支持基于血管扩张剂治疗和常规治疗的方案。APE患者可考虑使用血管扩张剂,但血压正常且有低血压风险的患者应谨慎使用。事实上,与血管扩张剂相关的低血压之前一直与发病率和死亡率的不利影响相关。 如何避免再入院? 出院前持续的充血与再入院和死亡率较高相关。一旦达到呼吸和血流动力学稳定,出院前应优化治疗。治疗优化有三个主要目标;(1) 缓解循环充血;(2) 治疗共病和(3)开始或重新开始口服药物。通过这种方式,早期引入ACE抑制剂的问题应该在伴有左室收缩和舒张功能障碍的APE中得到解决。如果在患者不稳定的情况下急性使用β受体阻滞剂,那么β受体阻滞剂有潜在的危险,但是对于已经服用β受体阻滞剂的患者,应该重新开始使用β受体阻滞剂。心脏病专家应该参与并跟踪这些患者。 我们是否需要多学科团队来改善结果? 多学科团队确保更高质量的决策、标准化的患者治疗和更好的结果。许多原因可以解释建立多学科团队来管理APE患者的必要性;(1) 负责APE患者的医生在专业、经验(重症监护医师、急诊医师、心脏病专家和老年医学)方面的异质性;(2) 涉及心、肺、肾等终末灌注器官的器官串扰;(3) 缺乏关于APE治疗的有力证据;(4) 过去几年死亡率和再住院率居高不下,但没有任何改善。 来源:Intensive Care Med https://doi.org/10.1007/s00134-022-06639-8 (责任编辑:admin) |